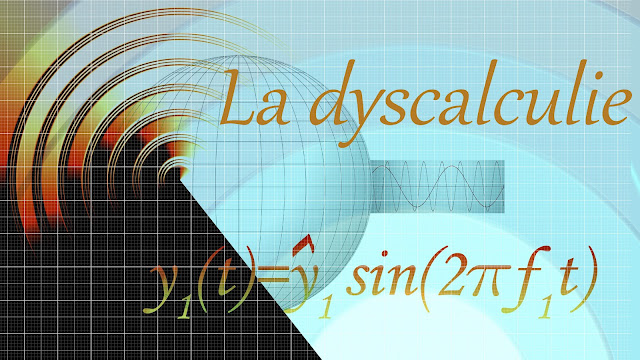Le neurodéveloppement d’un enfant, ou la manière dont son cerveau et ses capacités cognitives, affectives et comportementales se développent, n’est pas un long fleuve tranquille. Au contraire, c’est un voyage semé d’embûches, de pannes et de déviations. Bien souvent, ce chemin débute en plein centre de Paris, devant la cathédrale Notre-Dame. Tout juste créé, encore dans le ventre de sa mère, l’embryon puis le fœtus (techniquement, son appellation à partir de la 8ème semaine seulement, une fois que l’ensemble des organes sont formés) transitent déjà dans les rues parisiennes bondées. A peine extrait de ce labyrinthe qu’un nouvel obstacle se dresse sur leur passage : le périphérique. Pas un grand chemin à parcourir dessus, juste le temps de l’accouchement, mais un risque majeur de bouchons et autres accidents. La porte d’Italie, l’A6 bien encombrée pour peu qu’on soit à l’heure de pointe, puis l’A10. Enfin, le péage de Saint Arnould, les plus gros bouchons sont passés ! Bébé a alors 3